Содержание статьи
Существуют различные виды панариция. Панарицием называют гнойное воспаление какой-либо ткани пальца верхних (чаще) или нижних конечностей, протекающее в острой или в хронической форме.
Причины
Возбудителем этого хирургического заболевания могут быть стафилококки, стрептококки, а иногда и смешанная микрофлора. Инфекция проникает в ткани через микротравмы фалангов пальца (ссадину, занозу, порез, укол, трещину). Нередко панариций развивается в результате травмы, полученной при маникюре, или является осложнением тяжелой травмы тканей пальца.
Способствуют развитию панариция такие факторы:
- снижение иммунитета;
- гиповитаминоз;
- нарушение кровоснабжения в области кистей и стоп;
- сахарный диабет;
- нарушение правил гигиены при маникюре;
- некачественная обработка микротравм.
Классификация
Хирурги используют несколько классификаций видов панариция. Классификация панариция по локализации и глубине поражения выделяет такие виды панариция:
- Поверхностные (не осложненные) формы:
- кожный (или внутрикожный) панариций;
- подкожный панариций;
- ногтевой панариций, который делится на подногтевой и околоногтевой (или паронихию);
- Глубокие (осложненные) формы:
- костный панариций;
- суставной панариций;
- сухожильный панариций (или тендовагинит);
- пандактилит (поражение всех видов тканей и структур пальца).
Классификация панариция по течению выделяет 2 стадии процесса: серозную и гнойно-некротическую. Любой вид панариция может развиться на пальцах как верхних, так и нижних конечностей.
Симптомы
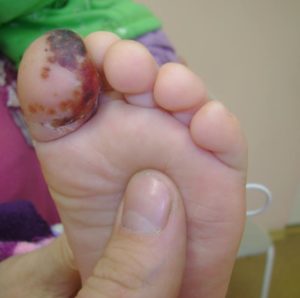
Подкожный панариций – гнойное воспаление подкожной клетчатки пальца развивается наиболее часто. Обычное расположение – ладонная поверхность ногтевой фаланги Помимо резкой пульсирующей боли характеризуется неярким покраснением кожи (в основном на боковых поверхностях пальца), повышением температуры с ознобом, головной болью. Палец увеличен в объеме, положение его полусогнутое. Процесс может распространяться на более глубокие ткани.
Ногтевой панариций включает в себя 2 вида панариция – подногтевой панариций и околоногтевой панариций (паронихию).
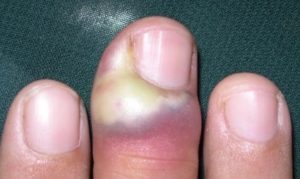
Боль умеренная, общее состояние не нарушено. В некоторых случаях процесс принимает затяжное течение, и околоногтевой панариций может переходить в подногтевой панариций. Гной при этом скапливается под ногтевой пластинкой. Процесс может развиться также вследствие нагноения гематомы после попадания под ноготь инородного тела.
Подногтевой панариций появляется болью пульсирующего характера, особенно сильной при надавливании на ноготь. Палец в области концевой фаланги краснеет и отекает. Гной может полностью или частично отслоить ногтевую пластинку.
Панариций костный обычно развивается как осложнение подкожного панариция при некачественном или позднем лечении или при травматическом повреждении надкостницы и кости. Для этого вида панариция характерны более резко выраженные признаки: лихорадка до 400С с ознобом, головная боль, выраженная разлитая болезненность и колбообразное утолщение пальца. Нередко образуются свищи с гнойным отделяемым. Костный панариций подтверждается рентгенологически: примерно через 2 недели на снимке можно обнаружить деструкцию кости.
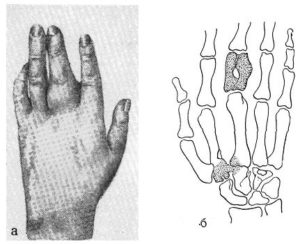
Спустя примерно 10 дней разрушению подвергаются суставные поверхности и хрящи, боковые связки, образуются свищи. Суставной панариций диагностируется тоже с помощью рентгенологического исследования.
Сухожильный панариций или тендовагинит, развивающийся вследствие прямого повреждения и инфицирования сухожилий при травме или при распространении гнойного воспаления при других видах панариция. Характеризуется резкой болью, быстрым прогрессированием процесса, высокой лихорадкой с ознобами.
Палец отечен, отек может распространяться на тыльную поверхность кисти. Положение пальца полусогнутое. Болезненность распространяется на нижнюю треть предплечья. Особую опасность представляет сухожильный панариций II-V в связи с тем, что гнойное воспаление может поразить срединное пространство ладони (так называемое пространство Пирогова), распространиться на суставную сумку лучезапястного сустава, на предплечье, на мышцы возвышения I-го пальца и осложниться перекрестной флегмоной.
Пандактилит является наиболее тяжелым видом панариция, при котором происходит гнойно-некротическое поражение всех тканей пальца – от кожи до суставов и костей включительно. Может развиваться и вследствие ранения, и в результате прогрессирования более простых вндов панариция.
Пандактилит отличается:
- тяжестью течения;
- выраженными симптомами интоксикации (недомогание, головная боль, отсутствие аппетита, тошнота и др.);
- лихорадкой;
- постепенно нарастающей болью распирающего характера;
- воспалением лимфатических сосудов и лимфоузлов (в локтевой ямке и подмышечных);
- багрово-синей окраской отечного пальца;
- изменениями в анализе крови воспалительного характера;
- образованием свищей со скудным гнойным отделяемым.
Покраснение, отек и боли распространяются при отсутствии лечения на кисть и предплечье. На пальце развивается сухой или влажный некроз (омертвение тканей).
Диагностика
При своевременной явке пациента к хирургу диагностика поверхностных видов панариция не представляет сложности. Диагноз ставится на основании опроса и осмотра пациента. При подозрении на поражение глубоких тканей пальца может использоваться рентгенологическое исследование.
Рентгенограмма помогает уточнить наличие и степень поражения кости. Так как рентгенологические проявления процесса отстают от клиники, то снимок может назначаться в динамике повторно. Для оценки тяжести состояния проводится клинический анализ крови.
Лечение
Используются:
- ванночки с р-ром перманганата калия, горячим содовым р-ром;
- мазевые повязки с мазью Вишневского или антисептиками («Левомиколь», «Левосин», «Диоксидиновая мазь»);
- физиопроцедуры по назначению хирурга.
Если же в течение суток воспалительный процесс не купирован и боль продолжает беспокоить, то повторно следует явиться к врачу. В этом случае проводится оперативное лечение.
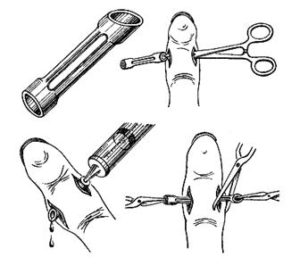
Подногтевой панариций всегда требует только оперативного лечения. Оно может проводиться в амбулаторных условиях. Показанием для хирургического вмешательства является отслойка ногтя. Производится частичная или полная резекция ногтевой пластины (удаление).
Суставной панариций является показанием для срочной и обязательной госпитализации и проведения экстренной операции, чтобы не допустить пандактилита или флегмоны кисти, некроза сухожилия и потери функции пальца.
Костный панариций, как и панариций сухожильный, требуют оперативного лечения – удаляют разрушенные костные фрагменты и некротизированные участки сухожилий. Рентгенконтроль позволяет убедиться в отсутствии продолжения воспалительного процесса.
Пандактилит лечат в стационаре и безотлагательно проводят операцию: производят иссечение некротизированных тканей и дренируют пораженный участок для оттока гноя. Послеоперационную рану обрабатывают антисептиками, используют в лечении антибиотикотерапию. Иногда приходится проводить повторное хирургическое вмешательство для удаления некротизированных тканей или ампутации пальца.
Все операции проводятся с обезболиванием – проводниковой анестезией или общим наркозом.




