Содержание статьи
Во время беременности женский организм подвергается серьёзным перестройкам, которые касаются практически всех органов и систем, и кожа не является исключением.
Как связаны беременность и экзема?
Среди всех дерматозов, экзема во время беременности встречается практически у 50% предрасположенных женщин. Несомненно, у беременной это заболевание вызывает беспокойство по многим причинам и порождает массу вопросов:
- Могу ли я передать ребёнку это заболевание?
- Могу ли я лечить экзему, когда беременна?
- Могу ли принимать гормональные препараты?
- Могу ли принимать противоаллергические таблетки?
- Могу ли я кормить грудью своего ребёнка?
Патогенез заболевания

Изменения в работе эндокринной, иммунной, метаболической систем напрямую оказывают воздействие на кожу. Все метаморфозы, которые претерпевает кожа можно условно разделить на следующие:
- Физиологические: ассоциированы с перестройкой гормональной системы.
- Неспецифические:
- болезнь была до и обострилась во время гестации;
- экзема впервые появилась при беременности или после длительной ремиссии (более 15 лет).
- Специфические: сыпь возникает только на фоне беременностей и регрессирует после родов.
С каждым из этих изменений связано возникновение определённого вида недуга:
- С физиологическим или эндокринным механизмом связано обострение себорейной экземы. Гормональные перестройки отражаются на работе сальных желез кожи, поэтому для возникновения болезни создаются идеальные условия.
- Если болезнь была у женщины раньше, и обострилась либо дебютировала в положении, то это связано в первую очередь с естественным подавлением иммунной системы. Торможение работы иммунитета направлено на сохранение плода, ведь собственные иммунные клетки способны атаковать эмбрион и привести к его гибели.
Механизмы снижения иммунитета:
- Подавление выработки лейкоцитами воспалительных цитокинов 1 типа, что приводит к доминированию профиля цитокинов 2 типа, которые, как известно, играют ключевую роль в развитии аллергической атопической экземы;
- Гиперпродукция IgE, также связанного с атопическим поражением кожи;
- Нормальная продукция IgE, на фоне дисрегуляции иммунных звеньев.
Изменения в иммунитете обеспечивают реализацию истинной атопической и микробной экземы при беременности.
- Снижение адаптационных возможностей приводит к индивидуальным реакциям на некоторые внешние раздражители. При наличии у женщины генетической предрасположенности, возможно возникновение профессиональной или контактной экземы, которая в обычной жизни не проявляется.
IgE-зависимая атопическая экзема чаще доставляет беременной больше неприятностей, нежели другие виды. Лечение проходит тяжело, заболевание устойчиво к терапии, а во время гестации, когда полноценную терапию провести не представляется возможным, возникает ряд трудностей с купированием зуда и торможением прогрессирования сыпи.
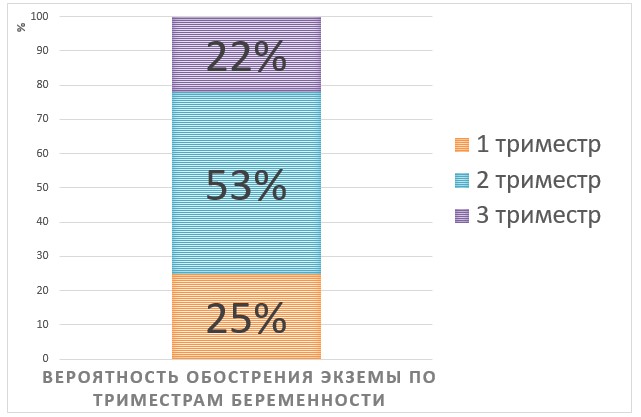
Обострение недуга в различные триместры имеет разную вероятность.
Причины и симптомы экземы во время беременности
 Реализация болезни обусловлена следующими факторами:
Реализация болезни обусловлена следующими факторами:
- Эндогенные причины – внутренние, к ним относятся:
- Физиологические изменения;
- Отягощённый акушерско-гинекологический анамнез;
- Генетическая предрасположенность.
- Экзогенные причины – внешние:
- Инфекционные заболевания;
- Интоксикации;
- Стресс;
- Аллергены различного происхождения.
Параллельно с обострением заболевания у беременных выявляют ряд сопутствующих заболеваний. Наиболее часто встречается патология ЖКТ и мочевыделительной системы:
- Хронический пиелонефрит;
- Гастродуоденит;
- Дискинезия желчевыводящих путей;
- Атрофический гастрит;
- Хронический холецистит.
Экзема во время беременности проявляется классической стадийностью высыпаний:
- Чаще всего сыпь располагается на открытых участках кожи (лицо, руки, голени, стопы);
- Сыпь симметрична при истинной экземе;
- Заболевание может начаться как с появления зуда (при атопической экземе кистей), так и с покраснения участков кожи;
- При остром процессе, поражённые участки покрываются мелкими, быстро вскрывающимися пузырьками, с образованием мокнутия и корки;
- При подостром течении характерна сухость, зуд, шелушение кожи.
Заболевание протекает с выраженным зудом, который сильно ухудшает настроение и качество жизни беременной женщины.
Экзема, ребёнок и грудное вскармливание

У многих беременных женщин возникают вопросы: «Как влияет эта болезнь на плод? Могу ли я передать её ребёнку?»
Экзема – это наследственное заболевание. Если этим недугом страдает только мама, то вероятность проявления болезни у ребёнка равна 40%, если мама и папа – 60%.
Сами высыпания никак не влияют ни на беременность, ни на развивающийся организм ребёнка. Экзема во время беременности оказывает опосредованное влияние на этот процесс:
- Во-первых – стресс, который испытывает будущая мама. Зуд и переживания по поводу болезни сильно действуют на нервную систему беременной. Они вызывают излишнюю нервозность и запускают так называемый «порочный круг»: чем больше переживаний, тем больший дисбаланс наступает в работе вегетативной нервной системы, тем больше гистамина образуется в очаге поражения, который усиливает зуд и нервозность.
- Во-вторых – это медицинские препараты системного действия, которые вынуждена принимать женщина при тяжёлом течении болезни.
- В-третьих, инфекционные болезни, которые провоцируют обострение болезни (микробная экзема во время беременности) могут спровоцировать внутриутробную инфекцию плода.
- В-четвёртых, если накануне зачатия или на первых неделях гестации (с 4 по 10 акушерскую или со 2 эмбриональной) реализовалась аллергическая контактная или профессиональная экзема, то выраженная реакция со стороны иммунной системы может оказать негативное влияние на органогенез у плода и формирование/расположение плаценты.
Не стоит сильно переживать, если ещё до наступления месячных был осуществлён приём антигистаминных или гормональных лекарств по поводу лечения болезни. Первую неделю после оплодотворения эмбрион находится в свободном плавании по матке в поисках подходящего места для имплантации, не имея связи с кровотоком. Но, если контакт с лекарством всё же произошёл, то, как правило, силы естественного отбора приведут к самопроизвольному выкидышу на раннем сроке или началу месячных с некоторой задержкой. В первые 2 недели после зачатия эмбрион живёт по закону «всё, или ничего».
— Регулярная проверка качества ссылок по более чем 100 показателям и ежедневный пересчет показателей качества проекта.
— Все известные форматы ссылок: арендные ссылки, вечные ссылки, публикации (упоминания, мнения, отзывы, статьи, пресс-релизы).
— SeoHammer покажет, где рост или падение, а также запросы, на которые нужно обратить внимание.
SeoHammer еще предоставляет технологию Буст, она ускоряет продвижение в десятки раз, а первые результаты появляются уже в течение первых 7 дней. Зарегистрироваться и Начать продвижение
Если ребёнок унаследовал заболевание, то манифестация его наступает чаще в возрасте от 3 месяцев.
Провокаторы недуга у ребёнка:
- Белок любого происхождения;
- Инфекционные заболевания;
- Любые блюда прикорма (фрукты, мясо, пищевые добавки и т.д.);
- Вакцинация.
Основные моменты организации грудного вскармливания

- Защитное действие женского молока связано с большим содержанием в нём IgA, который инактивирует чужеродный белок и микробы, способствует созреванию кишечного барьера и иммунного ответа.
- Негативная сторона грудного вскармливания при риске возникновения заболевания у ребёнка заключается в том, что молоко матерей с экземой насыщено воспалительными цитокинами, которые участвуют в синтезе IgE и активации эозинофилов. Кроме того, высокое содержание в таком молоке некоторых полиненасыщенных жирных кислот способствует развитию аллергии у ребёнка.
Некоторые мамы ошибочно начинают отказываться от многих продуктов питания во время грудного вскармливания при появлении диатеза у ребёнка. Признаки атопии не уходят, а продуктовый набор кормящей матери скудеет день ото дня, ухудшая её собственное самочувствие и усугубляя течение сыпи. В таком случае врач-педиатр должен рекомендовать прекратить кормление грудью и начать искусственное вскармливание ребёнка гипоаллергенными смесями, в которых молекула белка расщеплена на нуклеотиды. - Все лекарственные препараты, применяющиеся в лечении у женщины проникают в грудное молоко. При тяжёлом течении болезни рекомендуется прекратить кормление. При лёгком течении – допускается местное лечение гормональными мазями на небольших участках кожи.
В целом, матерям с таким заболеванием рекомендовано естественное кормление младенца. Считается, что грудное вскармливание в первые 6 месяцев защищает ребёнка от ранней манифестации заболевания.
Лечение и профилактика
 Лечение обязательно должен согласовывать врач акушер-гинеколог. Лечить экзему при беременности следует под главным лозунгом медицины: «не навреди!»
Лечение обязательно должен согласовывать врач акушер-гинеколог. Лечить экзему при беременности следует под главным лозунгом медицины: «не навреди!»
При диагностировании этого недуга ограничиваются местным лечением, а именно использованием топических кортикостероидов на ограниченных участках кожи. При отсутствии эффекта и тяжёлом течении, прибегают к общему гормональному лечению, начиная с 16 недели.
Используют следующие препараты и методы:
- Примочки с охлаждённым физ.раствором 2 раза в день.
- Слабые и умеренные по силе кортикостероидные мази: Адвантан, Синафлан, Флуцинар. Мази можно разводить Бепантеном или дестким кремом. Обрабатывают 2 раза в день.
Мазь с гидрокортизоном «Локоид» разрешена к применению у беременных женщин и детей с 6 месяцев, и, соответственно при грудном вскармливании с 6-ти месячного возраста.
- Пробиотики: Линекс, Биогая, Бифидумбактерин для повышения кишечной резистентности.
- Антибиотики при микробной экземе.
Эти способы применимы при лёгком течении болезни, а при тяжёлом – отказ от антигистаминных препаратов и системных глюкокортикоидов неизбежен. Все риски взвешивает и рассчитывает только врач.
Экзема во время беременности требует тщательных профилактических мероприятий:
- Для того, чтобы успокоить зудящую кожу необходимо использовать увлажняющие средства и эмоленты: Локобейз Рипеа, Мустела, Эмолиум, стерилизованное оливковое масло. Эти средства помогут затормозить процесс прогрессирования сыпи.
- Необходимо согласовать в врачом приём витаминов.
- Носить одежду только из натуральных тканей (за исключением шерсти).
- Избегать стрессовых ситуаций.
- Планировать беременность.
- В рекомендациях, полученных в результате клинических исследований (AAP, ESPASI, ESPGAN) указано отсутствие эффекта отказа беременных женщин от некоторых продуктов питания, сильно провоцирующих атопические процессы у будущего ребёнка: арахис, цитрусовые, рыба, орехи, молоко и др.
Не стоит переживать, если врач назначил гормональную мазь. Во время беременности плод находится под защитой плаценты, поэтому препараты для местного лечения безопасны для ребенка.