Содержание статьи
Всё чаще акушеры-гинекологи и дерматологи сталкиваются с различными проявлениями папилломавирусной инфекции у беременных женщин. Задачи, которые ставят перед собой врачи при обнаружении папилломы во время беременности, заключаются в решении вопроса о необходимости и целесообразности лечения и удаления вирусных новообразований таким образом, чтобы не навредить организму женщины и ребёнка, но и не допустить влияния вируса папилломы человека на плод.
Почему во время беременности появляются папилломы?
 В ожидании чуда организм беременной женщины часто преподносит ей неприятные и неожиданные «сюрпризы» в виде различных заболеваний и недугов. И связано это, главным образом, с физиологическим снижением иммунной активности, ведь плод наполовину состоит из чужеродных для матери антигенов. Подавление иммунитета носит неодносложный характер: с одной стороны, ребёнок защищён от материнских антител, а с другой – организм становится уязвимым для различного рода инфекций, в частности для скрытых, о которых женщина не подозревала ранее. Папилломавирусная инфекция не является исключением.
В ожидании чуда организм беременной женщины часто преподносит ей неприятные и неожиданные «сюрпризы» в виде различных заболеваний и недугов. И связано это, главным образом, с физиологическим снижением иммунной активности, ведь плод наполовину состоит из чужеродных для матери антигенов. Подавление иммунитета носит неодносложный характер: с одной стороны, ребёнок защищён от материнских антител, а с другой – организм становится уязвимым для различного рода инфекций, в частности для скрытых, о которых женщина не подозревала ранее. Папилломавирусная инфекция не является исключением.
Беременность для вируса папилломы человека (ВПЧ) является идеальным временем для того, чтобы проявить себя. Патологическое действие вируса реализуется следующим образом:
- На коже рук, ног, подошв, лица появляются папилломы.
- Остроконечные кондиломы растут в области половых органов и анального отверстия.
- Прогрессирует дисплазия (интраэпителиальная неоплазия) шейки матки.
- Крайне редко встречается рак при беременности.
Вирус папилломы человека, попав в организм однажды, остаётся с ним на всю жизнь. Далеко не всегда наступают его клинические проявления. Для манифестации заболевания необходима недостаточная активность противовирусного звена иммунитета.
Папилломы на теле во время беременности
Папилломы при беременности появляются в основном в 3 триместре:
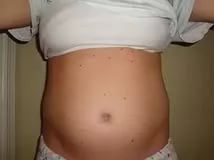
- На кистях рук, лице, в подмышечной области, ногах чаще всего растут обыкновенные (вульгарные) бородавки, плоские новообразования во время беременности встречаются реже. С увеличением срока беременности женщина всё больше набирает вес, одежда и бельё становятся малы. Это приводит к тому, что некоторые участки кожи подвергаются интенсивному трению и в этих местах чаще всего появляются бородавки на теле. Если у женщины ещё до беременности были папилломы, то их количество может значительно увеличиваться.
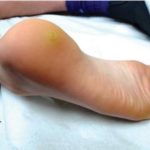
- При отёках ног, которые характерны для многих беременных, появляется благоприятная почва для роста подошвенных папиллом. Размер ноги увеличивается, обувь становится тесной, начинают появляться или увеличиваться в размерах и количестве подошвенные бородавки. Новообразования причиняют выраженный дискомфорт и боль при ходьбе.
Папилломы во время беременности, расположенные на теле, не способны оказать влияние на растущий плод. Вирус не проникает в кровь. Такие бородавки вызваны в подавляющем большинстве генотипами ВПЧ с низким канцерогенным риском и не представляют опасности для беременной.
Остроконечные кондиломы и ВПЧ высокого онкогенного риска при беременности
 Остроконечные кондиломы в области половых органов и заднего прохода являются поводом для скорейшего обращения к врачу. Вирусные новообразования, расположенные в аногенитальной области, требуют лечения. При прохождении ребёнка по естественным родовым путям высока вероятность его инфицирования с последующим развитием респираторного папилломатоза или появления бородавок на любых участках кожи. Часто у детей после заражения в родах папилломы растут и в аногенитальной области.
Остроконечные кондиломы в области половых органов и заднего прохода являются поводом для скорейшего обращения к врачу. Вирусные новообразования, расположенные в аногенитальной области, требуют лечения. При прохождении ребёнка по естественным родовым путям высока вероятность его инфицирования с последующим развитием респираторного папилломатоза или появления бородавок на любых участках кожи. Часто у детей после заражения в родах папилломы растут и в аногенитальной области.
При значительном количестве кондилом в области половых путей и невозможности их удаления, роды проводят оперативно.
— Регулярная проверка качества ссылок по более чем 100 показателям и ежедневный пересчет показателей качества проекта.
— Все известные форматы ссылок: арендные ссылки, вечные ссылки, публикации (упоминания, мнения, отзывы, статьи, пресс-релизы).
— SeoHammer покажет, где рост или падение, а также запросы, на которые нужно обратить внимание.
SeoHammer еще предоставляет технологию Буст, она ускоряет продвижение в десятки раз, а первые результаты появляются уже в течение первых 7 дней. Зарегистрироваться и Начать продвижение
ВПЧ генотипов 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68, являющиеся высокоонкогенными штаммами, вызывают дисплазию шейки матки и рак. Как правило, если беременность запланированная, женщина перед зачатием обследуется на ИППП. При обнаружении ВПЧ в мазках из цервикального канала проводится лечение даже при отсутствии клинических признаков заболевания.
Чем опасно наличие ВПЧ с высоким риском канцерогенеза при беременности?
- Высокоонкогенный вирус папилломы человека в половых путях женщины всегда сопровождается подавлением местного иммунитета. Это проявляется снижением продукции местного секреторного IgA, обнаруживаемого в анализах. На фоне ВПЧ интенсивно размножаются представители условно-патогенной флоры (стафилококки, стрептококки и др.) и патогенной – хламидии, уреа- и микоплазмы, гарднереллы, кандиды. Создаётся благоприятная среда для роста и размножения как ВПЧ, так и других микроорганизмов, способных привести к внутриутробному инфицированию плода.
- Вирус может привести к угрозе невынашивания, кольпиту при беременности, патологии фетоплацентарной системы в виде утолщения плаценты, нарушения синтеза околоплодных вод (много- и маловодие), нарушению фетоплацентарного кровотока с развитием внутриутробной задержки развития плода.
- ВПЧ проникает к плоду вертикально – через шеечный канал матки и амниотические оболочки, трансплацентарно – через плаценту и контактным путём при родах. Заражение ребёнка при родах наступает как при естественных родах, так и при выполнении операции кесарева сечения. Поэтому наличие ВПЧ таких типов не является показанием для оперативного родоразрешения.
- Если женщина является лишь носительницей ВПЧ во время беременности, то риск передачи его плоду составляет 1%, а при присутствии клиники (дисплазии шейки матки) – вероятность заражения ребёнка приближается к 85%.
При обнаружении во время беременности ВПЧ в мазках из цервикального канала, врачебная тактика сводится к следующему:
- Контроль секреторного IgA в шеечной слизи. При снижении уровня ниже 3,26±0,24 мкг/мл, риск внутриутробного заражения плода становится высоким.
- Проведение анализа «Фемофлор» для оценки состояния микрофлоры влагалища. При нормальном соотношении всех составляющих биотопа и при отсутствии клинических признаков папилломавирусной инфекции, риск инфицирования плода минимален.
- Проведение ПАП-теста, расширенной кольпоскопии и вирусной нагрузки с целью обнаружения степени выраженности инфекции.
При родах врачи избегают их общей длительности более 9 часов, а время безводного периода не должно превышать 6 часов. Чем дольше длятся роды, тем выше вероятность внутриутробной инфекции.
Лечение папиллом во время беременности
 Если бородавки на теле женщины единичны, то удалять их не стоит. В течение нескольких месяцев после родов они подвергнутся самостоятельному регрессу. Иногда папилломы на теле сохраняются дольше. Чаще всего это происходит при послеродовом снижении иммунитета и кормлении грудью.
Если бородавки на теле женщины единичны, то удалять их не стоит. В течение нескольких месяцев после родов они подвергнутся самостоятельному регрессу. Иногда папилломы на теле сохраняются дольше. Чаще всего это происходит при послеродовом снижении иммунитета и кормлении грудью.
В каких случаях бородавки следует удалить?
- Если во время беременности появились папилломы на руках, ареоле соска, коже груди, то их необходимо удалить. Во время кормления грудью и при уходе за младенцем новообразования в таких местах могут привести к заражению ребёнка.
- Подошвенные бородавки, вызывающие дискомфорт и боль, также подлежат удалению.
- Остроконечные кондиломы аногенитальной области в любом их количестве.
Удаление папиллом при беременности безопасно как для матери, так и для плода. Использующиеся химические кислотные препараты и физические методы разрешены при гестации. Лекарства на основе фенола и противовирусные мази не используются.
Кожа беременной женщины способна отреагировать на химическое вещество аллергической реакцией, поэтому самолечение в этот период категорически запрещено. Все средства должны использоваться исключительно под контролем врача. Нанесение лекарства квалифицированным специалистом позволит избежать негативных последствий.
С целью избавления от бородавок применяются следующие методы:
- Лекарства на основе кислот: Колломак, Дуофилм и др. Препарат наносят одномоментно на участок кожи не более 5 см².
- Криодеструкция и лазерные технологии. Удаление проводят без введения анестетика, так как возможны аллергические реакции.
При обнаружении у женщины ВПЧ генотипов с высоким риском канцерогенеза проводят обязательное лечение противовирусными иммуномодуляторами (с 14 недели гестации), а при сочетании с аногенитальными кондиломами – противовирусную терапию. Изолированное удаление кондилом может привести к ещё большему распространению вируса на фоне сниженного иммунитета, поэтому назначение препаратов обосновано.
С терапевтической целью назначают следующие лекарства:
- Суппозитории Виферон назначаются по схеме: 1 свеча ректально (500 ты. ЕД) дважды в сутки курсом10 дней, а далее по 1 свече дважды в сутки каждые 4 дня 10 раз. Затем вплоть до родоразрешения дозировку снижают до 150 тыс. ЕД: 1 свеча дважды в день по 5 суток каждые 4 недели. Перед родами используют свечи по 500 тыс. ЕД: 1 свеча 2 раза в день курсом на 10 дней.
- Препарат с противовирусной активностью Панавир назначают со 2 триместра в виде внутривенных инъекций. Первые 2 укола вводят каждые 48 часов, а оставшиеся 3 – через 72 часа. Всего выполняют 5 инъекций по 5 мл.
Если во время беременности появились папилломы в аногенитальной области, то удаление их физическими методами проводят после 22 недели.
— Разгрузит мастера, специалиста или компанию;
— Позволит гибко управлять расписанием и загрузкой;
— Разошлет оповещения о новых услугах или акциях;
— Позволит принять оплату на карту/кошелек/счет;
— Позволит записываться на групповые и персональные посещения;
— Поможет получить от клиента отзывы о визите к вам;
— Включает в себя сервис чаевых.
Для новых пользователей первый месяц бесплатно. Зарегистрироваться в сервисе
Вопрос об удалении бородавок следует решить ещё при беременности. Период кормления грудью является противопоказанием для многих методов и средств борьбы с вирусными новообразованиями. Кроме того, при уходе за младенцем возрастает риск его заражения от матери контактным путём.