Содержание статьи
Клиническая картина
Клиническая картина коклюша у детей состоит из ряда специфических признаков:
- Период инкубации, после внедрения возбудителя в организм, его размножение и накопление критической массы, которая начинает влиять на организм. Длиться в среднем 7 дней.
- Следующие 2 недели идет период катара. В это время появляются симптомы присущие любой инфекции верхних дыхательных путей – насморк, субфебрильная температура, капризность, раздражительность, плохой аппетит. Покашливание, сухость и першение в горле.
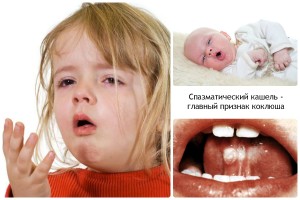
- Период симптоматических проявлений, длящийся до 2 месяцев. Проявляется лающим, спазматическим спонтанным кашлем, непродуктивным, вызывающим нехватку кислорода и рвотные позывы. Не редко, наблюдаются коклюшные репризы – свистящий звук (стридор) на вдохе, между кашлевыми эпизодами. А после них выделяется незначительное количество мокроты и завершается рвотой. Ребенок бледнеет, лицо и шея приобретают синюшный оттенок из-за резкой гипоксии головного мозга. Отмечаются петехиальные участки кровоизлияний на склере глаз и носовые кровотечения. У грудных детей отчетливо видны напряженные переполненные шейные и височные сосуды.
- Период выздоровления от микробного влияния – месяц, но клинические проявления исчезают только через 6-8 месяцев. Потому необходимо сделать акцент на домашнее лечение коклюша у детей.
Подтверждение диагноза
Подтверждение диагноза основывается на оценке эпидемиологической обстановки и анамнеза болезни. Лабораторными методами диагностики являются:
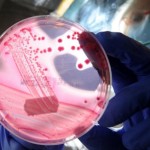
- Посев на специфические питательные среды проводится максимально быстро, после взятия материала у больного, так как возбудитель коклюша крайне восприимчив и уязвим от действия факторов окружающей среды, погибает быстро. Забор слизи делается из носоглотки специальной стерильной ватной палочкой или посредством «выкашливания» непосредственно на чашку Петри (метод кашлевых пластинок). Этот метод актуален до 3 недель от начала заболевания.
- Серологический метод используется в случае стертой картины или послеморбидной диагностики – РСК (реакция связывания комплемента), РПГА (реакция пассивной гемагглютинации), диагностическим признаком коклюша является титр антител, превышающий норму в 4 раза.
- Иммуноферментный метод предполагает типирование иммуноглобулина М (из сыворотки крови) и иммуноглобулина А (из слизистой носоглотки).
Лечение коклюша у детей

Желателен режим покоя физического, эмоционального и психического, для предупреждения возбуждения и возобновления кашля. Любые пробежки, прыжки или праздники провоцируют развитие многократного спазматического кашлевого приступа.
Диета максимально при коклюше должна быть максимально витаминизирована, если возможно, питье цитрусовых сосков – апельсинового, мандаринового, грейпфрутового. Кормить ребенка надо часто и маленькими порциями. Важно избегать переедания и переполнения желудка, для минимизации рисков рвоты.
Медикаментозное лечение коклюша у детей
- Антигистаминные препараты – кетотифен, ларатадин, диазолин, зодак, цитирин.
- Противокашлевые препараты центрального действия – сиропы от кашля содержащие кодеин. Народными лекарствами, для снятия спазматического приступа, являются смесь аира и меда и отвар листьев омелы белой.
- Народное средство для усиления отхаркивающего эффекта, восстановления поврежденной слизистой и возобновления ее нормальной функции приготавливается на основе: подорожника, аниса, клевера, солодки, коровяка и багульника.
- Обязательна превентивная терапия антибиотиками – макролиды, цефалоспорины, азитромицинового рядя. Часто детям назначается эритромицин. Курс приема антибиотика стандартен, в течение 7 дней, даже если кашель продолжается.
- Физиотерапевтические методы лечения:
- Ингаляции солевые или с использованием народных методов лечения травами.
- Массаж грудной клетки лечебный, баночный.
- Ароматерапию.
- Лечебную дыхательную гимнастику.
Лечение коклюша у грудничков
При лечении коклюша у детей грудничкового возраста возможна госпитализация с необходимостью:
- Подачи увлажненного кислорода;
- Аспирация постоянно накапливающейся слизи из просвета бронхов, для предотвращения рвоты и попадания рвотных масс в дыхательные пути;
- Седации посредством введения слабых транквилизаторов или приема фитопрепаратов для уменьшения психоэмоциональной причины бронхоспазма.
- Ликвидации настороженности ларингоспазма и бронхоспазма вводятся бронходилятаторы – сальбутамол, теофиллин.
- Угнетения рвотного центра прописывают противорвотные – осетрон.
- Применения противосудорожных препаратов – диазепама, фенитоина.
- Рекомендации стероидных гормонов – преднизолон, дексаметазон, при отяжелении общего состояния.
- Восстановления водно-солевого баланса, посредством капельного введения различных растворов.
- Внутримышечного введения антибиотиков.
Профилактика коклюша у детей
- Введение сертифицированной вакцины в составе — АКДС (Пентаксим, Инфонрикс, Тетракок, Тританрикс). Вакцинация начинается с 3 месяцев трижды, через каждые 45 дней. Плановая ревакцинация проводится после полутора лет. На 70% обеспечивается защита от заражения коклюшем или протекание его в легкой форме.
- Иммуноглобулин используется для лечения коклюша у детей, вводится не привитым, в первые сутки от регистрации заболевания. Вводится по 3 мл каждый день в течение 3 дней.